Панникулит Вебера — Крисчена
| Панникулит Вебера — Крисчена | |
|---|---|
| МКБ-10 | M35.6 |
| МКБ-10-КМ | M35.6 |
| МКБ-9 | 729.30 |
| DiseasesDB | 14055 |
| eMedicine | ped/2429 |
| MeSH | D010201 |
Панникулит Вебера—Крисчена (хронический рецидивирующий панникулит Вебера—Крисчена, панникулит лихорадящий рецидивирующий ненагнаивающийся, идиопатический лобулярный панникулит) — редкое и малоизученное заболевание, которое характеризуется повторяющимся воспалением подкожной ткани (панникулит), имеющим узловой характер. После себя воспаление оставляет атрофию ткани, проявляющуюся западением кожи. Воспалению сопутствуют лихорадка и изменения во внутренних органах. До настоящего времени нет единой точки зрения на этиологию и патогенез этого заболевания.
Впервые болезнь была описана Вебером[1] в 1925 году, хотя симптомы со стороны кожи, характерные для болезни, были отмечены ранее Пфейфером (1892 год). Крисчен обратил внимание на наличие лихорадки при этой болезни. В СССР первое сообщение сделали Ю. В. Постнов и Л. Н. Николаева[2]. Чаще болеют полные женщины в возрасте 20-40 лет.
Клиническая картина
В типичных случаях клиническая картина заболевания довольна характерна.
Проявления со стороны кожи
В подкожно-жировой клетчатке появляются узлы округлой формы, быстро увеличивающиеся в размерах и достигающие от 1-2 см до 3-5 см в диаметре, нередко болезненные. Узлы имеют свойство распределяться симметрично на теле больного. Узлы локализуются в подкожно-жировой клетчатке туловища, молочных желез, ягодиц, бедер. Наиболее часто всё же встречаются на бедрах. Кожа над ними гиперемированная, отечная, с синюшным оттенком. Обычно отмечаются множественные высыпания, причем при тесном расположении узлы могут сливаться.
Длительность существования узлов различна: от быстрой спонтанной эволюции с полным разрешением в течение 1—2 недель до существования в течение нескольких месяцев и даже лет. Узлы постепенно бесследно исчезают или оставляют после себя небольшое западение, атрофичность и гиперпигментацию кожи. Возможно расплавление узлов и их вскрытие с выделением маслянистой жидкости. Образующиеся язвы заживают медленно. Иногда происходит склерозирование узлов с последующим кальцинозом.
Общие проявления
Появление узлов в подкожно-жировой клетчатке сопровождается недомоганием, слабостью, лихорадкой, потерей аппетита, тошнотой, рвотой, мышечными болями. Нередко отмечаются увеличение печени и селезёнки, полисерозит, поражение почек.
Лабораторные исследования
Развиваются анемия, лейкопения, лимфоцитоз, тромбоцитопения, повышение СОЭ.
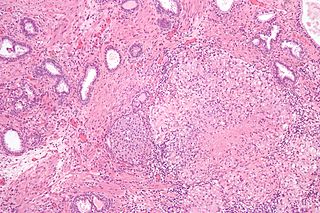
Диагностика и гистология ткани при болезни
Диагноз болезни Вебера—Крисчена подтверждается характерной гистологической картиной в биоптатах узлов.
По У. Ф. Леверу патоморфологически процесс проходит три последовательные стадии.
- Первая стадия — островоспалительная.
В этой стадии между дистрофически измененными жировыми клетками — адипоцитами — обнаруживаются неспецифические воспалительные инфильтраты, образованные полиморфноядерными лейкоцитами, лимфоцитами и гистиоцитами. Эта стадия быстротечна и при гистологическом исследовании встречается редко.
- Вторая стадия — макрофагальная.
Имеется своеобразная гистиоцитарная реакция: гистиоциты приобретают форму макрофагов, часто многоядерных, с пенистой цитоплазмой («липофаги») («foam cells»). Они проникают в жировые клетки и поглощают их, так что в некоторых случаях жировые клетки оказываются полностью замещенными «липофагами», местами образуются некротические очаги.
- Третья стадия — фибробластическая.
В этой стадии лимфоциты и фибробласты заполняют участки некроза жировых клеток, коллагеновые волокна фиброзируются, и постепенно жировая ткань замещается рубцовой, иногда с отложением солей кальция.
Течение болезни
Течение болезни длительное. На протяжении ряда лет обострения сменяются ремиссиями. Во время рецидивов возникают новые подкожные узлы и ухудшается общее состояние больного. Светлые промежутки составляют от 1 мес до нескольких лет.
Исход
Исход заболевания в значительной степени зависит от вовлечения в патологический процесс жировой ткани внутренних органов. Летальные исходы от основного заболевания встречаются крайне редко.
Лечение
Учитывая воспалительный характер заболевания с выраженным пролиферативным компонентом для лечения применяют антибиотики, глюкокортикостероиды, иммунодепрессанты, ненаркотические анальгетики. Оперативное, хирургическое лечение не показано из-за возможности появления узлов в других местах и вследствие длительного заживления рубцов.