Патологическая анатомия внутриутробных инфекций
Внутриутробные инфекции — инфекционные заболевания, возникающие вследствие анте- или интранатального инфицирования.
Общие вопросы учения о внутриутробных инфекциях
Актуальность проблемы
Внутриутробные инфекции являются основной причиной перинатальной смертности. Так, 80% инфекционных фетопатий заканчиваются летально. У выживших детей обычно отмечаются тяжёлые поражения различных органов, прежде всего головного мозга и печени.
Классификация
Классифицируют внутриутробные инфекции по следующим основным принципам:
I. Время инфицирования
- Пренатальные (антенатальные) инфекции (синоним — инфекционные киматопатии) — внутриутробные инфекции, возникающие при инфицировании плода до наступления родов (в пренатальном, или антенатальном, периоде).
- Интранатальные инфекции — внутриутробные инфекции, развивающиеся в результате инфицирования плода в процессе родов (в интранатальном периоде).
II. Этиологический принцип
- Вирусные внутриутробные инфекции
- Бактериальные внутриутробные инфекции
- Грибковые внутриутробные инфекции (внутриутробные микозы)
- Внутриутробные протозоозы.
Пренатальные инфекции делят на следующие четыре типа:
- Инфекционные бластопатии — инфекционные киматопатии, возникающие в период бластогенеза (1—15 дни внутриутробной жизни). Большинство инфекционных бластопатий завершается гибелью плодного яйца и развитием спонтанного аборта.
- Инфекционные эмбриопатии — инфекционные киматопатии, развивающиеся в период эмбриогенеза (16—75 дни). Инфекционные эмбриопатии приводят или к гибели зародыша, или к формированию врождённых пороков.
- Ранние инфекционные фетопатии — инфекционные киматопатии, возникающие в ранний период фетогенеза (76—180 дни). Ранние инфекционные фетопатии, как правило, сопровождаются задержкой развития плода (характерна низкая масса тела при рождении); пороки развития органов в этот период формируются редко.
- Поздние инфекционные фетопатии — инфекционные киматопатии, развивающиеся в поздний фетальный период (181—280 дни внутриутробной жизни). Поздние инфекционные фетопатии в основном проявляются генерализованными процессами, напоминающими сепсис; при этом преобладает поражение головного мозга.
Эпидемиология внутриутробных инфекций
Источник инфекции
Источником при внутриутробных инфекциях является мать: беременная в случае антенатальной инфекции или роженица при интранатальной инфекции.
Механизмы инфицирования
Выделяют два механизма внутриутробного инфицирования: (I) антенатальный (пренатальный) и (II) интранатальный.
Пути антенатального инфицирования: (1) трансплацентарный, (2) восходящий, (3) нисходящий.
Трансплацентарный путь
Трансплацентарный путь (синонимы: вертикальный, гематогенный).
Различают два варианта трансплацентарного инфицирования:
- С развитием плацентита
- Без развития плацентита.
При развитии плацентита вторично может произойти инфицирование экстраплацентарных оболочек и околоплодных вод с последующим заражением плода вследствие контакта инфицированных вод с его кожей или слизистыми оболочками (аспирация или заглатывание вод).
Восходящая инфекция
Восходящая инфекция — проникновение возбудителя из влагалища и цервикального канала в плодные оболочки, затем в околоплодные воды.
Далее возможны три варианта распространения инфекции и заражения эмбриона/плода:
- Контактное поражение кожи (возбудитель проникает в организм эмбриона/плода через кожу).
- При заглатывании инфицированных вод возбудитель проникает в организм плода через слизистые оболочки желудочно-кишечного тракта.
- При аспирации вод происходит первичное поражение слизистых оболочек дыхательного тракта.
Нисходящий путь
Нисходящий путь — инфицирование плодного яйца при проникновении инфекции в полость матки через маточные трубы при сальпингите инфекционного происхождения или из брюшинной полости при наличии в ней очага инфекции.
Интранатальное инфицирование
Интранатальное инфицирование — заражение во время родов при прохождении плода по инфицированным родовым путям. Интранатальный механизм заражения характерен для простого герпеса II типа, гонореи глаз (бленнореи), вирусного гепатита B, врождённого сифилиса.
Морфологические особенности инфекционных фетопатий
Для инфекционных фетопатий характерны следующие тканевые изменения в организме плода:
I. Специфические изменения
- Формирование тканевых дисплазий, прежде всего вследствие задержки дифференцировки (созревания) тканей.
- Экстрамедуллярная пролиферация миелоидной ткани в интерстиции различных органов, являющаяся своеобразным аналогом иммунного ответа. Экстрамедуллярный гемопоэз как защитно-приспособительный процесс наблюдается в организме доношенного ребёнка обычно в возрасте до 3 месяцев внеутробной жизни. Начиная с 3-месячного возраста клеточные иммунные реакции проявляются формированием в ткани лимфогистиоцитарного инфильтрата (иммунное воспаление).
- Мезенхимоз — избыточное разрастание соединительной ткани как проявление регенераторного процесса.
II. Неспецифические изменения
- Альтеративные процессы в виде некроза (деструктивные изменения) или тяжёлой дистрофии.
- Воспалительный ответ: экссудативное или продуктивное воспаление.
- Геморрагический синдром в виде кровоизлияний в кожу, слизистые оболочки и внутренние органы (результат поражения стенок сосудов — инфекционного васкулита).
Внутриутробная цитомегаловирусная инфекция (внутриутробная ЦМВ-инфекция)
Этиология
Цитомегаловирус (ЦМВ) — ДНК-вирус из семейства Herpesviridae. Вирус способен поражать разные клетки человека, но обладает выраженным тропизмом к эпителию слюнных желёз.
Эпидемиология
Источник инфекции: (1) больная цитомегаловирусной инфекцией мать (обычно в таких случаях инфекция протекает легко в виде ОРВИ) или (2) вирусоноситель (персистирующая форма цитомегаловирусной инфекции у матери, не проявляющаяся клинически).
Механизмы заражения: (1) трансплацентарное заражение (антенатальная цитомегаловирусная инфекция), (2) при заглатывании или аспирации инфицированного содержимого половых путей в родах развивается интранатальная цитомегаловирусная инфекция.
Классификация
Различают следующие варианты внутриутробной ЦМВ-инфекции:
- Генерализованная форма, протекающая с поражением различных органов (встречается чаще).
- Локализованная форма — цитомегаловирусный сиалоаденит.
Патологическая анатомия
Распространённость процесса при цитомегаловирусной инфекции зависит прежде всего от зрелости иммунной системы плода/ребёнка. В 3-месячном возрасте его организм приобретает способность к полноценному иммунному ответу. В тканях при этом формируется лимфогистиоцитарный воспалительный инфильтрат. У плода и в возрасте до 3 месяцев в аналогичной ситуации возникает эритромиелоцитарная реакция, т.е. формируется очаг экстрамедуллярного кроветворения с недостаточным количеством иммунокомпетентных клеток. Поэтому в возрасте до 3 месяцев, как правило, развивается генерализованная форма цитомегаловирусной инфекции, у детей старше 3 месяцев доминирует локализованная форма.
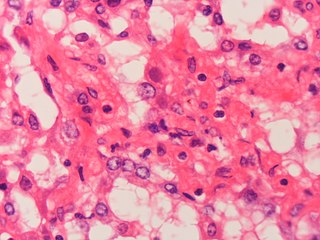
Глаз совы (глаз быка). Инфицированные цитомегаловирусом клетки резко увеличены, прежде всего за счёт ядра, где концентрируются вирусные частицы. Центр ядра занимает крупное базофильное вирусное включение, гетерохроматин располагается у внутренней поверхности кариолеммы, между включением и хроматином выявляется светлая зона. Такой вид ядра называют «глазом совы» или «глазом быка».
Генерализованная форма
При генерализованной форме внутриутробной цитомегаловирусной инфекции ведущим является поражение печени (цитомегаловирусный холангиогепатит). При этом желчные протоки блокируются инфицированными цитомегаловирусом клетками холангиоэпителия. Вследствие нарушения оттока желчи формируется механическая желтуха, появляется обесцвеченный кал и тёмная моча, увеличивается печень, может возникать геморрагическая сыпь. В ряде случаев на первый план выходит поражение лёгких (интерстициальная цитомегаловирусная пневмония) и ЦНС (цитомегаловирусный энцефаломиелит). Прогноз неблагоприятный. У выживших детей отмечаются признаки поражения внутренних органов и головного мозга в виде гидро- и микроцефалии.
Локализованная форма
Цитомегаловирусный сиалоаденит обычно протекает хронически. При этом в строме слюнных желёз развивается фиброз, происходит атрофия паренхиматозных элементов и формируется функциональная недостаточность желёз в виде гипосиалии (уменьшение слюноотделения). Гипосаливация способствует различным инфекционным процессам в тканях полости рта (кариес, пародонтит, стоматит), поскольку одной из основных функций слюны является её биостатическое действие.
Внутриутробный простой герпес
Этиология
Внутриутробный простой герпес чаще вызывается вирусом простого герпеса (симплексвирусом) II типа, реже вирусом I типа. Симплексвирус — ДНК-содержащий вирус из семейства Herpesviridae.
Эпидемиология
Источник инфекции. Хроническая рецидивирующая герпетическая инфекция матери (генитальный герпес или бессимптомное носительство вируса). Во время беременности чаще происходит активация вируса при латентной форме инфекции. При обострении герпеса в последние месяцы беременности риск заражения плода достигает 40%.
Механизмы заражения: (1) интранатальный (встречается чаще), (2) трансплацентарное инфицирование, (3) восходящий путь.
Классификация
I. Распространённость поражений
- Генерализованная форма
- Менингоэнцефалит
- Кожно-слизистая форма.
II. Период инфицирования
- Интранатальный простой герпес развивается при инфицировании плода во время родов (встречается наиболее часто), проявляется в течение 1—2 нед. жизни.
- Пренатальный (антенатальный) простой герпес, развивающийся при инфицировании в пренатальном периоде (встречается реже), ребёнок рождается с признаками герпетической инфекции.
Патологическая анатомия
Патогномоничным признаком простого герпеса является везикулярная (везикулёзная) сыпь на коже и слизистых оболочках, но появляется она не во всех случаях.
1. Генерализованная форма протекает чаще без везикулёзной сыпи на коже и слизистых оболочках. При этом развиваются множественные некрозы в различных органах, включая головной мозг. При поражении печени (герпетический гепатит) развивается паренхиматозная желтуха. При тяжёлом течении возможны геморрагические проявления в виде геморрагической сыпи на коже и желудочно-кишечного кровотечения. Летальность достигает 80%.
2. Герпетический менингоэнцефалит — острый деструктивный менингоэнцефалит с локализацией некрозов преимущественно под эпендимой желудочков и в лобных долях. Летальность составляет 50%.
3. Врождённая слизисто-кожная форма характеризуется везикулёзной сыпью по всему кожному покрову, включая ладони и подошвы, а также на слизистых оболочках. Везикулы постоянно подсыпают в течение 2 нед. — 1,5 мес. Прогноз благоприятный, однако возможна генерализация инфекции и летальный исход.
Внутриутробный вирусный гепатит B
Этиология
Возбудителем заболевания является ДНК-вирус из семейства Hepadnaviridae.
Эпидемиология
Источник инфекции. Мать может инфицировать ребёнка в том случае, если она является (1) больной вирусным гепатитом B, особенно в последнем триместре беременности, или (2) носительницей. В целом риск перинатального заражения составляет 40—50%.
Механизм заражения. (1) Основным механизмом заражения является инфицирование во время родов, происходящее двумя путями: из кровь-содержащих околоплодных вод через мацерированные кожные покровы и слизистые оболочки плода, а также при прохождении по родовому каналу. (2) Трансплацентарная передача вируса происходит в 10% случаев вирусного гепатита B у детей, преимущественно в регионах с высокой распространённостью вирусоносительства. Риск инфицирования резко возрастает (до 95%) при обнаружении в крови матери НВе-антигена. (3) В редких случаях заражение ребёнка происходит сразу после рождения, но скорее всего не через молоко, а при попадании крови матери из трещин сосков на мацерированную слизистую оболочку полости рта ребёнка (парентеральный механизм заражения). Однако такое заболевание по формальным признакам не может быть отнесено к внутриутробной инфекции.
Патологическая анатомия
В целом внутриутробный вирусный гепатит B протекает аналогично заболеванию взрослых.
К особенностям этой инфекции в раннем детском возрасте относят следующие:
- Чем короче преджелтушный период, тем тяжелее последующее течение заболевания (у более старших детей и взрослых наоборот).
- В желтушный период, помимо увеличенной печени, более часто, чем в других возрастных группах, отмечается увеличение селезёнки (спленомегалия).
- Период реконвалесценции обычно более длительный.
- Значительно более часто формируются хронические формы заболевания (при инфицировании на первом году жизни хронический вирусный гепатит B возникает в 90% случаев, в то время как при инфицировании во взрослом состоянии — в 10%), а следовательно цирроз и первичный рак печени.
- Первичный рак печени может развиться уже на первом году жизни ребёнка и даже внутриутробно; в отличие от первичного рака печени у взрослых, он менее связан с циррозом.
- При микроморфологическом исследовании в ткани поражённой печени часто встречаются многоядерные гигантские гепатоциты (гигантоклеточный гепатит), однако их нельзя считать патогномоничными для внутриутробного гепатита B (их можно обнаружить и при внутриутробном герпетическом гепатите, при внутриутробной кори и коревой краснухе).
Кроме вирусного гепатита B внутриутробную инфекцию вызывают РНК-вирусы гепатитов C и D (дельта). Особенно тяжело у детей первого года жизни протекает коинфекция вирусами гепатитов B и D, нередко в виде злокачественной некротической формы (прогрессирующий массивный некроз печени), при которой дети погибают обычно через 2—3 дня при явлениях острой печёночной недостаточности.
Внутриутробная краснуха
Этиология
Возбудитель краснухи (коревой краснухи) — РНК-вирус из семейства Togaviridae (род Rubivirus). Латинское название краснухи — rubeola.
Эпидемиология
Источником инфекции является (1) больная краснухой мать или (2) вирусоноситель (при латентной вирусной инфекции). Заболевание у беременной протекает легко в виде катарального воспаления верхних дыхательных путей, шейного лимфаденита, пятнисто-папулёзной сыпи и умеренновыраженных признаков общей реакции интоксикации. Заражение происходит во время инкубационного периода (при наиболее интенсивной виремии).
Механизм заражения — антенатальный, путь передачи возбудителя трансплацентарный.
Дети, перенёсшие внутриутробную краснуху, представляют большую эпидемиологическую опасность, т.к. в течение многих месяцев являются источниками инфекции. Основная заболеваемость краснухой регистрируется у детей первого десятилетия жизни. Заболевания подростков и взрослых чрезвычайно редки. Это объясняется тем, что большинство людей переносят краснушную инфекцию в первые годы жизни в субклинической (инаппарантной, латентной) форме. К 10 годам жизни более 50% населения инфицированы вирусом краснухи, а к 20 годам — 80—95%. Однако среди взрослых всегда остаются лица, не инфицированные вирусом и не имеющие иммунитета к краснухе. Среди женщин детородного возраста их от 1 до 30%.
Во второй половине XX века в мире зарегистрировано две эпидемии коревой краснухи: в 1964—1965 гг. в США (переболело более 1,8 млн. человек, из них 50 тыс. беременных, родивших 20 тыс. детей с врождёнными пороками) и в Японии в 1965 г. (переболело около четверти населения страны).
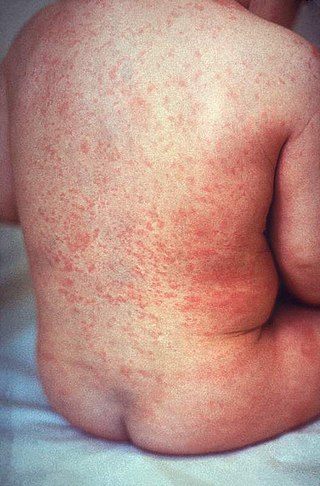
Характеристика приобретённой краснухи. Выделяют субклинические, стёртые и типичные формы инфекции. Типичная форма характеризуется появлением в продромальном периоде катарального воспаления верхних дыхательных путей (ОРВИ) и шейного лимфаденита (поражение заднешейных, затылочных и околоушных узлов). Лимфаденит развивается за 1—3 дня до появления сыпи и сохраняется до момента её разрешения. В периоде разгара появляется краснушная экзантема в виде пятнисто-папулёзных элементов расположенных по всему кожному покрову. Сыпь исчезает через 2—3 дня, не оставляя после себя никаких следов. У взрослых коревая краснуха может протекать в тяжёлой форме.
Классификация
Выделяют три формы внутриутробной краснухи:
- Рубеолярная эмбриопатия (синдром Грэгга) при инфицировании в первом триместре беременности.
- Рубеолярная фетопатия, развивающаяся при заражении плода во втором—третьем триместрах.
- Рубеолярная эмбриофетопатия.
Поражённый плод или погибает внутриутробно, или рождается с признаками внутриутробной краснухи. Однако поражение плода происходит не во всех случаях заболевания матери, особенно после 8 нед. беременности. При этом плацента поражается практически всегда (рубеолярный плацентит).
Патологическая анатомия
Вирус угнетает митотическую активность клеток зародыша, в результате чего развивается гипоплазия зачатков органов и другие нарушения морфогенеза. Частота органных пороков зависит от гестационного возраста, в котором происходит заражение: при инфицировании в сроке до 4 нед. пороки формируются в 60% случаев, 5—8 нед. — в 25%, 9—12 нед. — в 8% (данные Руководства по эпидемиологии инфекционных болезней.— М., 1993). При заражении краснухой после трёх мес. беременности частота возникающих аномалий соответствует средней в популяции.
Ребёнок рождается с признаками общей гипоплазии (дефицит массы тела обычно составляет 15—30%), анемии и тромбоцитопении, множественными кровоизлияниями и врождёнными пороками.
Рубеолярная эмбриопатия
Рубеолярная эмбриопатия описана в 1941 г. австралийским офтальмологом Н. М. Грэггом и носит название синдрома Грэгга. Для синдрома Грэгга характерна триада (триада Грэгга) в виде поражения глаз, органа слуха и сердца. Однако поражение органа слуха встречается редко.
1. Поражение глазного яблока: чаще возникают микрофтальмия и потеря прозрачности хрусталика (катаракта), реже — сужение венозного синуса склеры (шлеммов канал) с развитием глаукомы, помутнение роговицы и стекловидного тела, поражение сетчатки и атрофия зрительного нерва.
2. Поражение сердца: врождённые дефекты межжелудочковой и межпредсердной перегородок, пороки развития магистральных сосудов (открытый боталлов проток, стеноз дуги аорты).
3. Поражение органа слуха в виде стойкой глухоты вследствие нарушения дифференцировки кортиева органа (вплоть до полного лизиса его закладки). Подобные же изменения развиваются в вестибулярном аппарате.
Кроме того, часто развиваются пороки зубов (гипоплазия эмали, позднее прорезывание молочных зубов) и головного мозга (микроцефалия, реже гидроцефалия). Аномалии зубов встречаются в 50%, а головного мозга — в 10% случаев. Пороки других органов развиваются редко.
Рубеолярная фетопатия
Рубеолярная фетопатия может наблюдаться самостоятельно или сочетаться с эмбриопатией. Обычно ребёнок рождается недоношенным с сухой шелушащейся кожей, нередко с геморрагической сыпью. Рубеолярная фетопатия протекает в виде генерализованного процесса с вовлечением практически всех органов и тканей.
Наиболее тяжёлым является поражение головного мозга (рубеолярный энцефалит), глаз (рубеолярный офтальмит) и поджелудочной железы (рубеолярный панкреатит).
1. Рубеолярный энцефалит. Выделяют две основные формы рубеолярного энцефалита: (1) продуктивно-некротическая форма (деструктивно-продуктивный рубеолярный энцефалит), как правило, сочетающаяся с продуктивным лептоменингитом; (2) поражение головного мозга в виде медленной инфекции (прогрессирующий рубеолярный панэнцефалит), манифестация которого происходит на втором десятилетии жизни и всегда завершается летально.
2. Рубеолярный офтальмит. В различных отделах глазного яблока формируются продуктивно-некротические изменения, приводящие к отслойке сетчатки, развитию катаракты и глаукомы.
3. Рубеолярный панкреатит. При развитии интерстициального панкреатита на фоне фиброза происходит атрофия островков Лангерганса с картиной инсулинзависимого сахарного диабета (вирус коревой краснухи является одним из наиболее активных диабетогенных вирусов).
Перинатальная и ранняя детская смертность при рубеолярной эмбриопатии/фетопатии чрезвычайно высока.
Внутриутробный листериоз
Этиология
Листериоз — инфекционное заболевание, вызываемое бактериями рода Listeria, прежде всего L. monocytogenes. Иногда для обозначения этих микроорганизмов используют термин Listerella, а заболевание, соответственно, называют листереллёзом.
Эпидемиология
Источник инфекции. При внутриутробном листериозе источником инфекции является инфицированная мать, листериоз у которой может проявляться по-разному (носительство, стёртая форма или форма с ярко выраженными проявлениями, прежде всего урогенитальный листериоз). При внеутробном заражении источником инфекции для человека прежде всего является внешняя среда и больные животные (сапрозооноз). В ряде случаев источником может быть другой человек (больной или носитель).
Механизмы инфицирования. Внутриутробный листериоз развивается при трансплацентарном и восходящем путях антенатального инфицирования и при инфицировании в родах. Кроме того, может развиться внеутробный листериоз новорождённых при заражении ребёнка в первые дни жизни от матери, медицинского персонала или инфицированных объектов внешней среды. При этом листерии попадают в организм новорождённого алиментарным, аэрогенным и контактным путями.
Классификация
Выделяют две формы внутриутробного листериоза:
- Генерализованный внутриутробный листериоз (гранулёматозный сепсис новорождённых).
- Изолированное поражение отдельных органов (желудочно-кишечного тракта, лёгких, печени, головного мозга и его оболочек).
Патологическая анатомия
Нередко внутриутробный листериоз сочетается с асфиксией плода, поскольку состояние гипоксии является благоприятным для размножения этих микроорганизмов (листерии — факультативные анаэробы). Чаще листериоз протекает как генерализованная инфекция. В различных внутренних органах, на коже и слизистых оболочках при этом образуются гранулёмы (листериомы), поэтому генерализованный внутриутробный листериоз называют также гранулёматозным сепсисом новорождённых.
Макроморфологически листериомы выглядят как мелкие желтоватые папулы (узелки), окружённые красным венчиком. При локализации на коже и слизистых оболочках они представляют собой элементы сыпи (папулёзная экзантема и энантема).
Микроморфологически в центре типичной листериомы располагается очаг некроза, по периферии — обычные гистиоциты, изредка встречаются эпителиоидные макрофаги. Вокруг гранулёмы отмечаются признаки резко выраженной гиперемии и мелкие диапедезные кровоизлияния (экстравазаты).
Обычно новорождённые умирают в первые дни после рождения. Летальность при внутриутробном листериозе достигает 70%.
Внутриутробный туберкулёз
Этиология
В настоящее время туберкулёзом называют инфекционное заболевание, вызываемое тремя видами бактерий рода Mycobacterium: M. tuberculosis, M. bovis и M. africanum.
Эпидемиология
Источник инфекции. Источником инфекции является мать, больная туберкулёзным эндометритом, иногда другими формами туберкулёза. Заражение обычно происходит не ранее IV мес. беременности.
Механизм заражения. (1) Основной механизм заражения — трансплацентарный (при этом развивается туберкулёзный плацентит). (2) Реже реализуется восходящий путь.
Патологическая анатомия
1. При трансплацентарном механизме заражения первичный аффект отсутствует. В различных органах, прежде всего в печени и селезёнке, возникают очаги казеозного некроза.
2. При аспирации или заглатывании инфицированных вод в лёгких образуются множественные мелкие первичные аффекты. В стенке желудка или кишечника первичный аффект также представляет собой очаг казеозного некроза. В том и в другом случае развивается регионарный казеозный лимфаденит. Если дети с множественными первичными аффектами выживают, то развивается вторичная гематогенная генерализация процесса.
Внутриутробный туберкулёз обычно завершается гибелью детей в первые годы жизни.
Врождённый сифилис
Этиология
Возбудитель — бактерия Treponema pallidum.
Эпидемиология
Источником инфекции является мать, заболевшая сифилисом как до беременности, так и во время беременности. Поскольку вторичный сифилис протекает с явлениями спирохетемии, наиболее велик риск рождения больного ребёнка у беременных во вторичном периоде сифилиса. Кроме того, инфицирование плода происходит в основном в первые годы после заражения матери, в последующем риск развития внутриутробного сифилиса резко снижается.
Механизмы заражения. Выделяют два механизма заражения плода сифилисом: (1) антенатальный (трансплацентарный путь заражения) и (2) интранатальный, если мать заболела в последние месяцы беременности.
Несмотря на раннее проникновение бледных трепонем в организм плода, патологические изменения в его органах и тканях развиваются только на V—VI месяцах беременности. Поэтому адекватная терапия в ранние сроки беременности может обеспечить рождение здорового ребёнка.
Классификация
Различают четыре основные формы внутриутробного сифилиса:
- Сифилис плода.
- Ранний врождённый сифилис (от момента рождения ребёнка до 4 лет) [ранний врождённый сифилис также разделяют на сифилис детей грудного возраста и сифилис раннего детского возраста, т.е. от 1 до 4 лет].
- Поздний врождённый сифилис (у детей 4 лет и старше).
- Скрытый врождённый сифилис, встречающийся у детей всех возрастов.
В приведённой классификации, наиболее распространённой в настоящее время в России, возрастной границей для разделения врождённого сифилиса на ранний и поздний варианты является возраст 4 года. В международных классификациях эта граница соответствует возрасту 2 лет, однако существенной роли это разночтение не играет.
Патологическая анатомия
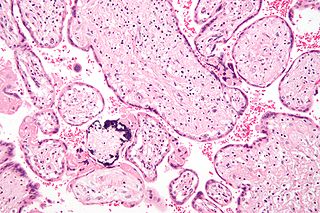
Изменения плаценты
Сифилитический плацентит сопровождается увеличением массы плаценты (в типичных случаях плодно-плацентарный коэффициент составляет 1:3). Микроскопически наиболее значимыми являются три типа изменений: (1) фиброплазия — разрастание волокнистой соединительной ткани в строме ворсин с их последующим утолщением, (2) лимфогистиоцитарная воспалительная инфильтрация ворсин, (3) продуктивные панваскулиты с рубцовой облитерацией просвета поражённых сосудов. Гиперконцентрации трепонем в ткани плаценты не происходит.
Сифилис плода
Сифилитическая эмбриопатия не развивается. Характерны поздние выкидыши и рождение на VI—VII мес. беременности мацерированного плода. Наибольшее количество бледных трепонем находят в печени, селезёнке и надпочечниках. Основные изменения выявляются в костях, коже и внутренних органах.
1. Поражения костей. Наиболее распространённым и достоверным признаком сифилиса плода служит обнаружение на V—VI мес. внутриутробного развития поражения костной системы в виде остеохондрита, реже остеопериостита.
2. Поражения кожи. Кожа мертворождённых плодов мацерирована, местами эрозирована, эпидермис отслаивается пластами вследствие аутолитического процесса. Из-за недоразвития подкожной жировой клетчатки кожа легко собирается в складки, морщинистая, особенно на лице, которое становится похоже на лицо старика.
3. Поражения внутренних органов. Среди сифилитических висцеритов наибольшее значение при сифилисе плода имеют поражения (1) печени («кремнёвая печень»), (2) селезёнки и (3) лёгких («белая пневмония» Вирхова). Изменения в них соответствуют таковым при раннем врождённом сифилисе.
Ранний врождённый сифилис
При раннем и позднем врождённом сифилисе возникают системные проявления заболевания вследствие активной спирохетемии.
Различают два варианта раннего врождённого сифилиса:
- Врождённый сифилис грудного возраста
- Врождённый сифилис раннего детского возраста.
I. Врожденный сифилис грудного возраста
Признаки болезни обнаруживаются либо сразу после рождения ребёнка, либо в течение первых 2 мес. жизни. Высыпания содержат много бледных трепонем и поэтому очень контагиозны. Специфические гранулёмы отсутствуют, т.к. только к 6—7-месячному возрасту у детей развивается способность обеспечивать зрелый ответ на трепонему в виде формирования гранулём.
Врождённый сифилис грудного возраста проявляется поражениями (1) костей, (2) кожи и (3) слизистых оболочек (прежде всего носа, гортани и полости рта), а также ряда (4) внутренних органов.
1. Поражение костей — самое частое проявление раннего врождённого сифилиса в настоящее время. Иногда оно является единственным признаком врождённого сифилиса. Различают следующие формы поражения костей при раннем врождённом сифилисе: (1) сифилитический остеохондрит, (2) сифилитический периостит или остеопериостит, (3) сифилитический дактилит, (4) очаговый фиброзирующий сифилитический остеомиелит.
Сифилитический остеохондрит. Встречается практически во всех случаях раннего врождённого сифилиса. Патологический процесс локализуется в метафизе длинных трубчатых костей, чаще верхних конечностей, вовлекая как костную, так и хрящевую ткань (отсюда термин остеохондрит). Остеохондрит возникает с V месяца внутриутробной жизни и сохраняется до 12 месяца постнатального онтогенеза. В 85% случаев остеохондрит обнаруживается в первые 3 мес. внеутробной жизни, значительно реже у детей старше 3 мес. После года проявления остеохондрита встречаются редко. На границе эпифиза и метафиза, т.е. на стыке губчатой костной ткани красного цвета и голубоватой ткани хряща, выявляется желтоватая полоса обызвествлённой хрящевой ткани. Этот морфологический признак получил название полосы Вегенера. Границы её неровные, зубчатые. Ширина различна в зависимости от выраженности процесса. Между полосой Вегенера и костной ткань метафиза происходит разрастание грануляционной ткани. Некроз грануляционной ткани может привести к патологическому перелому в области метафиза. Такой патологический перелом называется болезнью Парро.
Сифилитический периостит/остеопериостит наблюдается в 75% случаев раннего врождённого сифилиса. Может встречаться изолированно от остеохондрита. Чаще поражаются длинные трубчатые кости конечностей и плоские кости черепа. Кости утолщаются за счёт новообразования неравномерно обызвествлённой фиброзной ткани со стороны надкостницы (оссифицирующий периостит). Процесс в костях черепа может привести к его деформации. Наиболее частый вариант деформации черепа при сифилитическом периостите/остеопериостите — ягодицеобразный череп с резко увеличенными лобными и теменными буграми, разделёнными продольной впадиной.
Сифилитический дактилит — цилиндрическое или веретенообразное утолщение проксимальных, реже средних фаланг пальцев рук. Часто поражается несколько фаланг. Мягкие ткани кисти при этом не изменяются.
Очаговый фиброзирующий сифилитический остеомиелит встречается крайне редко. Поражаются диафизы длинных трубчатых костей в виде разрастания грануляционной ткани, при созревании которой образуется грубоволокнистая (рубцовая) ткань.
2. Поражение кожи при раннем врождённом сифилисе проявляется в следующих формах: (1) сифилитический пемфигоид (сифилитическая пузырчатка), (2) инфильтрация Гохзингера и рубцы Робинсона—Фурнье, (3) розеолёзные, папулёзные и пустулёзные сифилиды. Сифилитический пемфигоид и инфильтрация Гохзингера — специфические проявления врождённого сифилиса. Они не встречаются при приобретённой форме этого заболевания.
Сифилитический пемфигоид — образование пузырей на ладонях и подошвах, сгибательных поверхностях предплечий и голеней, на лице, реже на туловище. Изредка буллёзные высыпания располагаются на всей поверхности кожи. Пузыри содержат серозный, гнойный или геморрагический экссудат с обилием трепонем. Такие элементы крайне контагиозны. После их вскрытия образуются эрозии. Сифилитическую пузырчатку необходимо отличать от пемфигоида новорождённых стафилококковой этиологии.
Инфильтрация Гохзингера развивается обычно не сразу после рождения, а на 8—10 нед. внеутробной жизни. Процесс локализуется на ладонях, подошвах, ягодицах, но особенно часто в области губ и подбородка. Начинается с возникновения эритемы, затем развивается инфильтрация (уплотнение), вследствие чего кожные складки сглаживаются, кожа утрачивает эластичность. Губы утолщены, желтовато-красного цвета, слизистая оболочка и красная кайма напряжены. Обычно поверхность поражения мацерирована и мокнет, на ней обнаруживается множество трепонем. При крике или механической травме губ образуются поверхностные и глубокие трещины, распространяющиеся на красную кайму. Трещины обычно располагаются перпендикулярно к овалу рта, кровоточат и быстро покрываются корками. Спустя 2—3 мес. даже без лечения инфильтрация Гохзингера постепенно разрешается, но на месте глубоких трещин, особенно в углах рта, на всю жизнь остаются радиарные рубцы (рубцы Робинсона—Фурнье). Характерны радиальные трещины у входа в полость носа, вокруг анального отверстия, а также трещины кожи в межпальцевых промежутках. На коже подошв развивается диффузный отёк, уплотнение и покраснение, кожа при этом становится гладкой и блестящей («лоснящиеся пятки», или «лаковые подошвы»). На коже лица также характерна диффузная инфильтрация в области лба, где кожа напряжена, отличается сухостью, блеском и застойно-эритематозной окраской с медным оттенком. Распространение процесса на надбровные дуги сопровождается поредением бровей. На волосистой части головы волосы редеют и выпадают.
Розеолезные сифилиды на коже туловища встречаются редко, иногда они подвергаются шелушению или сливаются, что не характерно для розеолезной сыпи при приобретённой сифилитической инфекции. Папулёзные и пустулёзные сифилиды также образуются редко.
3. Поражение слизистых оболочек. У детей грудного возраста сифилитический ринит может быть самым ранним проявлением врождённого сифилиса. Слизистая оболочка носа с признаками отёка, гиперемии, иногда эрозированная, со значительным количеством слизи, примесью гноя и крови. Отделяемое ссыхается в массивные корки, иногда полностью закрывающие носовые ходы. Длительно существующий процесс может привести к разрушению костно-хрящевой части носа и его деформации (седловидный нос). В ряде случаев нос имеет седловидную форму уже при рождении.
Поражение слизистой оболочки гортани проявляется диффузной инфильтрацией и протекает нередко в виде язвенного ларингита с осиплостью голоса. При переходе процесса на хрящ возможны перихондрит и разрушение хряща с последующим формированием стеноза.
4. Сифилитические висцериты. Печень увеличена в 1,5—2 раза, на разрезе мелкие желтоватые очажки, иногда разрастание фиброзной ткани («кремнёвая печень»). Интересно, что выраженной паренхиматозной желтухи при сифилитическом гепатите не описано. Селезёнка резко увеличена. Лёгкие большие, плотноватые [катарально-десквамативная пневмония с гепатизацией («белая пневмония» Вирхова) и интерстициальный процесс].
II. Врождённый сифилис раннего детского возраста
Специфическими для врождённого сифилиса детей раннего возраста являются (1) поражения нервной системы и (2) органа зрения.
1. Поражение нервной системы. Различают три формы поражений головного мозга и его оболочек при данном варианте врождённого сифилиса: (1) лептоменингит, (2) менингоэнцефалит, (3) гидроцефалия. Гидроцефалия является осложнением лептоменингита, часто обнаруживается уже при рождении или развивается на 3-м мес. жизни, протекает остро или хронически. Для неё характерны увеличение черепа, напряжение родничков, расхождение черепных швов, выпячивание глазных яблок.
2. Поражение органа зрения. Поражается орган зрения в виде развития катаракты, увеита, ретинита и атрофии зрительного нерва. Атрофия зрительного нерва приводит к потере зрения.
Новорождённые и грудные дети при раннем внутриутробном сифилисе, как правило, погибают от вторичных инфекционных заболеваний (пневмония, кишечные инфекции, сепсис).
Поздний врождённый сифилис
Поздний врождённый сифилис чаще проявляется в возрасте 14—15 лет, а иногда в более старших возрастах. Его расценивают как рецидив сифилиса, перенесённого в раннем детском или грудном возрасте, а также как проявление длительно и бессимптомно протекающего процесса. Признаки позднего врождённого сифилиса идентичны таковым при третичном приобретённом сифилисе. К достоверным признакам позднего врожденного сифилиса относят триаду (или тетраду) Хатчинсона: паренхиматозный (интерстициальный) кератит, сифилитический лабиринтит и зубы Хатчинсона—Фурнье. Перечисленные признаки триады Хатчинсона одновременно встречаются редко. Обычно выявляется один из них. Ряд авторов в этот симптомокомплекс включает сифилитический гонит, расширяя тем самым триаду до тетрады.
1. Паренхиматозный кератит проявляется диффузным или очаговым помутнением роговицы, более интенсивным в центре.
2. Сифилитический лабиринтит (сифилитическая глухота) обусловлен двусторонним поражением слуховых нервов и внутреннего уха. Если глухота возникает раньше (до 4 лет), то она сочетается с затруднённостью речи вплоть до немоты. Паренхиматозный кератит и сифилитический лабиринтит представляют собой аллергическую реакцию и не связаны с прямым влиянием инфекта.
3. Зубы Хатчинсона — изменение постоянных верхних центральных резцов. По их свободному (режущему) краю образуются полулунные серповидные выемки, вследствие чего несколько сужается режущая поверхность резцов. Шейки зубов становятся шире, зубы приобретают бочкообразную форму или форму отвёртки. В последнем случае их называют зубами Фурнье. Разница в ширине шейки и режущей поверхности должна быть не менее 2 мм, иначе этот симптом не может считаться достоверным. Лечение матери в последние месяцы беременности или ребёнка в первые 3 мес. жизни может предотвратить формирование зубов Хатчинсона—Фурнье.
4. Сифилитический гонит представляет собой хронический синовит коленного сустава, протекающий без поражения хрящей и эпифизов. При этом функция сустава не нарушается. Сустав увеличен, периартикулярные мягкие ткани слегка отёчны. Процесс может быть симметричным.
К характерным признакам позднего врождённого сифилиса относятся также истинные саблевидные голени (следствие перенесённого в грудном возрасте остеохондрита) и аналогичные им сабельные предплечья. Они характеризуются серповидным изгибом большеберцовой кости кпереди.
Скрытый врождённый сифилис
Скрытым врождённым сифилисом называется сифилис без признаков кожной симптоматики с единственными проявлениями в виде (1) гепатоспленомегалии с поражениями костной системы или (2) только костная патология.
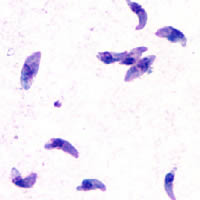
Внутриутробный токсоплазмоз
Этиология
Возбудитель — внутриклеточный простейший организм Toxoplasma gondii. Клетки, заполненные дочерними особями паразита, называются псевдоцистами. Они встречаются в острой стадии заболевания наряду с внеклеточно расположенными паразитами. Токсоплазмы образуют и истинные цисты с собственной двуслойной оболочкой (они обнаруживаются при хроническом и латентном течении). В цистах возбудитель может оставаться жизнеспособным многие годы. Половое размножение токсоплазм может происходить в кишечнике кошек; при этом образуются ооцисты, выделяющиеся с фекалиями во внешнюю среду, где могут длительно сохраняться и становится источником заражения людей.
Эпидемиология
Заболевание широко распространено. Инфицированы в разных регионах страны от 5 до 50% людей, однако врождённый токсоплазмоз встречается не более чем у 0,5% детей, родившихся от инфицированных матерей. Вероятность заражения плода резко возрастает, если мать инфицируется во время беременности.
Источник инфекции. Токсоплазмоз является антропозоонозом. Источник инфекции для человека — сельскохозяйственные и домашние животные, особенно кошки.
Механизм заражения антенатальный с трансплацентарным путём передачи возбудителя.
Попадая в организм токсоплазмы захватываются макрофагами, переносятся в лимфатические узлы, там размножаются и проникают в кровеносное русло, распространяясь по разным органам и тканям, фиксируются в них и вызывают альтеративно-продуктивные изменения. Экссудативное воспаление, особенно гнойное, не характерно.
Классификация
Выделяют три формы врождённого токсоплазмоза (токсоплазмозных фетопатий):
- При инфицировании от начала девятой до 28 недели ребёнок рождается с остаточными явлениями внутриутробно протекавшего менингоэнцефалита и признаками гипоплазии головного мозга.
- С 29-й недели и почти до родов ребёнок рождается с развёрнутой картиной менингоэнцефалита.
- Инфицирование незадолго до родов или в родах приводит к развитию генерализованного токсоплазмоза.
Патологическая анатомия
Врождённый токсоплазмоз возникает только в случаях заражения женщины во время беременности, в фазе паразитемии (она длится 7—10 дней). Наиболее опасен период между 10-й и 24-й неделями беременности. В этот период риск инфицирования плода сочетается с тяжёлыми поражениями внутренних органов, особенно головного мозга. При хронической или латентной форме инфекции у женщины заражения плода не происходит, т.к. он защищён материнскими антителами. Однако часто развиваются выкидыши.
См. также
- Патологическая анатомия
- Патологическая анатомия вирусных детских инфекций
- Патологическая анатомия бактериальных детских инфекций
- Патологическая анатомия пренатального периода
- Патологическая анатомия перинатального периода
- Опухоли детского возраста
- Альтеративные процессы
- Деструктивные процессы
- Нарушения кровообращения
- Воспалительный ответ
- Иммунопатологические процессы
- Первичные иммунодефициты
- Процессы приспособления и компенсации
- Патологическая анатомия гемобластозов
- Патологическая анатомия женской половой системы
Литература
- Патологическая анатомия болезней плода и ребёнка / Под ред. Т. Е. Ивановской, Б. С. Гусман: В 2 т.— М., 1981.
- Струков А. И., Серов В. В. Патологическая анатомия.— М., 1995.