Сахарный диабет 2-го типа
| Сахарный диабет 2-го типа | |
|---|---|
![Символ, утверждённый ООН: «Объединимся против диабета»[1].](https://upload.wikimedia.org/wikipedia/commons/thumb/4/43/Blue_circle_for_diabetes.svg/274px-Blue_circle_for_diabetes.svg.png) Символ, утверждённый ООН: «Объединимся против диабета»[1]. | |
| МКБ-11 | 5A11 |
| МКБ-10 | E11 |
| МКБ-10-КМ | E11 |
| МКБ-9 | 250.00, 250.02 |
| OMIM | 125853 |
| DiseasesDB | 3661 |
| MedlinePlus | 000313 |
| eMedicine | article/117853 |
| MeSH | D003924 |
Сахарный диабет 2-го типа (также — инсулинорезистентный сахарный диабет, прежние названия — инсулиннезависимый диабет и диабет взрослых) — хроническое заболевание, при котором организм не может эффективно использовать инсулин, в достаточном количестве вырабатываемый клетками поджелудочной железы.
Наиболее частый симптом сахарного диабета — гипергликемия[2]. Сахарный диабет 2-го типа возникает у людей с предрасположенностью к нему при сочетании нескольких условий, наиболее частым фактором риска является ожирение или повышенный индекс массы тела, а также артериальная гипертония и дислипидемия[3].
Диагностика сахарного диабета второго типа затруднена тем, что его симптомы часто слабо выражены, и заболевание диагностируется уже при возникновении осложнений через несколько лет после его возникновения[4].
История
В 1999 году Всемирная организация здравоохранения охарактеризовала сахарный диабет 2-го типа как метаболическое заболевание, развивающееся вследствие нарушения секреции инсулина или сниженной чувствительности тканей к действию инсулина (инсулинорезистентности)[5].
В 2009 году американский профессор Ральф ДеФронзо (англ. Ralph A. DeFronzo) предложил модель с восемью ключевыми патогенетическими звеньями, приводящими к гипергликемии («угрожающий октет», англ. Ominous Octet)[6]. В его модели, помимо инсулинорезистентности клеток печени, тканей-мишеней и дисфункции β-клеток, важную роль в патогенезе диабета 2-го типа играют нарушения инкретинового эффекта, гиперпродукция глюкагона α-клетками поджелудочной железы, активация липолиза адипоцитами, усиление реабсорбции глюкозы почками, а также дисфункция нейротрансмиттерной передачи на уровне центральной нервной системы[6]. Данная схема, впервые наглядно продемонстрировавшая гетерогенность развития заболевания, до недавнего времени наиболее чётко отражала современные взгляды на патофизиологию диабета 2-го типа. В 2016 году командой учёных во главе со Стенли Шварцем (Stanley S. Schwartz) была предложена иная модель, дополненная ещё тремя звеньями развития гипергликемии: системное воспаление, патологическое изменение микрофлоры кишечника и нарушение выработки амилина. Таким образом, на сегодняшний день известно уже об 11 взаимосвязанных механизмах, провоцирующих прогрессирование диабета[7].
Классификация
По степени тяжести
- Лёгкая форма (характеризуется возможностью компенсации заболевания только диетой или диетой в сочетании с приёмом одной таблетки сахароснижающего препарата. Вероятность развития ангиопатий невелика).
- Средней степени тяжести (компенсация метаболических расстройств на фоне приёма 2—3 таблеток сахароснижающих препаратов. Возможно сочетание с функциональной стадией сосудистых осложнений).
- Тяжёлое течение (компенсация достигается комбинированным приёмом таблетированных сахароснижающих препаратов и инсулина либо только инсулинотерапией. На этой стадии отмечаются тяжёлые проявления сосудистых осложнений — органическая стадия развития ретинопатии, нефропатии, ангиопатии нижних конечностей; может диагностироваться энцефалопатия, тяжёлые проявления нейропатии)[8].
По степени компенсации углеводного обмена
- Фаза компенсации
- Фаза субкомпенсации
- Фаза декомпенсации
По наличию осложнений
- Диабетическая микро- и макроангиопатия
- Диабетическая полинейропатия
- Диабетическая артропатия
- Диабетическая офтальмопатия, ретинопатия
- Диабетическая нефропатия
- Диабетическая энцефалопатия[9]
Этиология
Сахарный диабет 2-го типа обусловлен совокупностью генетических и прижизненных факторов. Подавляющее большинство лиц с этим типом заболевания имеет избыточную массу тела. Само по себе ожирение является одним из серьёзных факторов риска развития сахарного диабета 2-го типа. У детей, страдающих ожирением, риск развития диабета 2-го типа повышен в 4 раза[10].
Соблюдение безглютеновой диеты людьми, не страдающими целиакией, повышает риск развития диабета 2-го типа. Такой вывод был сделан по итогам проведенных исследований, результаты которых были опубликованы на сайте Американской ассоциации сердца[11][12]. У людей, ежедневно потреблявших большее количество глютена, риск развития сахарного диабета 2-го типа в течение 30 лет был ниже, чем у сторонников безглютеновой диеты. Авторы работ отмечают, что люди, старавшиеся избегать глютена, также меньше потребляли продукты, богатые пищевыми волокнами, обладающими защитными свойствами против диабета 2-го типа.
Также выявлено влияние на заболеваемость диабета 2-го типа высокой дозы радиации и радиоактивной загрязненности места проживания[13][14].
Биохимический механизм
Инсулинорезистентность, обуславливающая сахарный диабет 2-го типа, представляет собой системный сбой эндокринной регуляции. В здоровом организме есть баланс между поглощением, синтезом и выводом липидов из печени. Сдвиг этого баланса имеет ключевое значение для возникновения инсулинорезистентности. Если баланс смещается в сторону накопления липидов, то это приводит к системной реакции, затрагивающей все участвующие в метаболизме глюкозы инсулин-зависимые органы, что неминуемо приводит к развитию инсулинорезистентности. В норме при переваривании пищи в крови повышается уровень глюкозы, что стимулирует выработку инсулина β-клетками островков Лангерганса поджелудочной железы. Инсулин сдвигает метаболическое равновесие в сторону превращения глюкозы в гликоген и липиды. Доставленный кровью в скелетные мышцы и жировую ткань инсулин запускает процесс поступления глюкозы в миоциты и адипоциты — под его воздействием эти клетки выводят на поверхность мембраны глюкозный транспортёр 4 типа, который переносит глюкозу в клетку. Миоциты преобразуют глюкозу в гликоген и запасают его до использования. Адипоциты же через гликолиз превращают глюкозу в жиры, которые в них затем хранятся[15].
В печени инсулин воздействует на гепатоциты, в которых стимулирует синтез липидов через гликоген. Из печени липиды в виде липопротеидных частиц транспортируются кровью в другие органы, в том числе в жировую ткань. Транспорт глюкозы в гепатоциты отличается от механизма её проникновения в миоциты и адипоциты, инсулин воздействует на клетки печени через три молекулярных механизма. Инсулин ингибирует фермент гликогенфосфорилазу, разрушающий гликоген. В результате увеличивается содержание гликогена в печени и мышцах. Инсулин активирует ферменты гликолиза, что ускоряет расщепление глюкозы до ацетил-кофермента А, из которого синтезируются жирные кислоты, а также инактивирует ферменты глюконеогенеза и тем самым замедляет обратный синтез глюкозы. Инсулин активирует ацетил-КоА-карбоксилазу и тем самым стимулирует образование малонил-кофермента А (предшественника жирных кислот). Также инсулин подавляет активность липазы, расщепление триглицеридов замедляется и их концентрация увеличивается за счёт синтеза из жирных кислот[15].
Между приёмами пищи секреция инсулина снижается, меньшее количество инсулина ведёт к усилению глюконеогенеза и расщеплению гликогена в печени. Снижается инсулин-глюкагоновый индекс, начинает проявляться действие глюкагона и адреналина, которые функционально являются антагонистами инсулина. Глюкагон и адреналин усиливают распад гликогена, глюкагон стимулирует глюконеогенез и выход глюкозы из гепатоцитов. При длительном голодании уровень глюкозы в крови сильно снижается, в печени уменьшается синтез липидов, в жировой ткани увеличивается гидролиз триглицеридов, высвобожденные жирные кислоты выходят из адипоцитов и кровью доставляются в печень. Клетки печени не могут превращать жирные кислоты в глюкозу, поэтому из жирных кислот преимущественно синтезируются кетоновые тела. Кровь доставляет их к периферическим органам, где они используются в качестве источника энергии, но не все ткани могут их использовать напрямую. В частности, кетоновые тела как основной источник энергии при голодании использует миокард, а нейронам нужна глюкоза, нужный уровень которой создаётся печенью за счет глюконеогенеза продуктов катаболизма белков (точнее, составляющих белки аминокислот). Метаболический сдвиг в сторону кетоновых тел при длительном голодании усиливает липолиз в жировой ткани, что ведёт к расходу жировых запасов[15].
Патогенез и патогистология
Сахарный диабет проявляется повышением уровня глюкозы в крови, понижением способности тканей захватывать и утилизировать глюкозу и повышением мобилизации альтернативных источников энергии — аминокислот и свободных жирных кислот.
Высокий уровень глюкозы в крови и различных биологических жидкостях вызывает повышение их осмотического давления — развивается осмотический диурез (повышенная потеря воды и солей через почки), приводящий к обезвоживанию организма и развитию дефицита катионов натрия, калия, кальция и магния, анионов хлора, фосфата и гидрокарбоната. У больного с сахарным диабетом возникают жажда, полиурия (частое обильное мочеотделение), слабость, повышенная утомляемость, сухость слизистых оболочек несмотря на обильное питьё воды, мышечные подёргивания, сердечные аритмии и другие проявления дефицита электролитов.
Кроме того, повышенный уровень глюкозы в крови и биологических жидкостях усиливает неферментативное гликозилирование белков и липидов, интенсивность которого пропорциональна концентрации глюкозы. В результате нарушается функционирование многих жизненно важных белков, и как следствие развиваются многочисленные патологические изменения в разных органах[16].
Диагностика
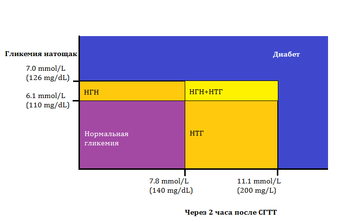
Критерии диагностики диабета[17]:
- гликированный гемоглобин HbAlc ≥ 6,5 %;
- глюкоза плазмы натощак ≥ 7 ммоль/л;
- глюкоза плазмы через два часа после орального глюкозотолерантного теста ≥ 11 ммоль/л;
- глюкоза плазмы при случайном определении, симптомы гипергликемии или метаболической декомпенсации ≥ 11 ммоль/л.
Клиническая картина
Симптомы
- Жажда и сухость во рту.
- Полиурия — обильное мочеиспускание.
- Зуд кожи.
- Общая и мышечная слабость.
- Ожирение.
- Плохая заживляемость ран[18].
Осложнения
- Диабетическая микро- и макроангиопатия — нарушение проницаемости сосудов, повышение их ломкости, повышение склонности к тромбозам, к развитию атеросклероза сосудов.
- Диабетическая полинейропатия — полиневриты периферических нервов, боли по ходу нервных стволов, парезы и параличи.
- Диабетическая артропатия — боли в суставах, «хруст», ограничение подвижности, уменьшение количества синовиальной жидкости и повышение её вязкости.
- Диабетическая офтальмопатия — раннее развитие катаракты (помутнения хрусталика), ретинопатии (поражения сетчатки).
- Диабетическая нефропатия — поражение почек с появлением белка и форменных элементов крови в моче, а в тяжёлых случаях с развитием гломерулосклероза и почечной недостаточности.
- Диабетическая энцефалопатия — изменения психики и настроения, эмоциональная лабильность или депрессия, симптомы интоксикации ЦНС.
Лечение
Для лечения диабета 2-го типа необходимо совмещать диету, умеренные физические нагрузки и терапию лекарственными препаратами.
Антидиабетические препараты традиционно подразделяются на инъекционные (разновидности инсулина; агонисты рецептора глюкагоноподобного пептида-1 (GLP-1)) и пероральные (производные сульфонилмочевины, бигуаниды, тиазолидиндионы (другое название — глитазоны), ингибиторы альфа-глюкозидазы, ингибиторы дипептидилпептидазы-4 (другое название — глиптины), ингибиторы SGLT2 (глифлозины) и другие). По состоянию на 2020 год, управлением по контролю качества пищевых продуктов и лекарственных средств (US Food and Drug Administration), было одобрено около 60 уникальных антигипергликемических средств, включая 23 комбинационных препарата. Комбинационные препараты обычно являются сочетанием двух и более пероральных антигипергликемических средств[20].
Препараты, снижающие абсорбцию глюкозы в кишечнике и её синтез в печени и повышающие чувствительность тканей к действию инсулина:
Препараты, усиливающие секрецию инсулина:
- глюкозозависимые — препараты ингибиторов ДПП-4: вилдаглиптин, ситаглиптин, саксаглиптин, линаглиптин, алоглиптин, гемиглиптин, гозоглиптин, эвоглиптин[22][23];
- глюкозонезависимые:
- препараты сульфанилмочевины 2-й генерации: глибенкламид, гликлазид, глимепирид, гликвидон, глипизид;
- несульфанилмочевинные секретагоги: репаглинид, натеглинид.
Дорзаглиатин, низкомолекулярный активатор глюкокиназы, регулирует стимулированную глюкозой секрецию гормонов, таких как инсулин и глюкагоноподобный пептид-1[24]
Ингибиторы α-гликозидазы (акарбоза) угнетают кишечные ферменты, расщепляющие сложные углеводы до глюкозы, тем самым снижая всасываемость глюкозы в желудочно-кишечном тракте.
Группа пролонгированных агонистов рецепторов глюкагоноподобного пептида-1: дулаглутид, лираглутид, эксенатид, ликсисенатид, семаглутид и другие обладают высокой и длительной инкретиновой активностью, могут использоваться в монотерапии. Они обладают следующими преимуществами - снижают массу тела, обладают нефропротективным действием. Эти препараты доступны в РФ[25].
Группа ингибиторов натрий-глюкозного котранспортера 2-го типа (SGLT2): лузеоглифлозин, дапаглифлозин, канаглифлозин, эмпаглифлозин, ипраглифлозин и другие флоризиноподобные препараты, которые обеспечивают высокий уровень экскреции глюкозы с мочой, обладают также нефропротективным действием[26].
Целесообразность применения БАДов при сахарном диабете
Применение при диабете биологически активных добавок не имеет научного обоснования, польза витаминов и минералов, за исключением очевидных случаев дефицита этих микронутриентов в организме, не обнаружена. Также отсутствует эффект от корицы и других растительных препаратов. Среди населения имеется значительный интерес к применению антиоксидантов (витамин E, витамин C, каротин) в лечении диабета, однако доказательные данные не только показывают отсутствие улучшения гликемического контроля и предотвращения прогрессирования осложнений при их приёме, но также указывают на потенциальный вред этих и других антиоксидантов. Низкое качество большинства исследований применения БАД с хромом, магнием и витамином D при сахарном диабете не позволяет сделать выводы об эффективности такого лечения[27].
При сахарном диабете 2 типа могут быть полезны полиненасыщенные жирные кислоты (ПНЖК) омега-3, которые снижают уровень триглицеридов и липопротеидов очень низкой плотности (ЛПОНП). Но при этом они не влияют на собственно уровень гликемии и инсулина натощак.[28]
См. также
- Сахарный диабет 1-го типа
- Диабетическая стопа
- Диетотерапия сахарного диабета
- Самоконтроль при сахарном диабете
- Сент-Винсентская декларация
- FINDRISC
- Имеглимин
Примечания
- ↑ Diabetes Blue Circle Symbol (англ.). International Diabetes Federation (17 марта 2006). Дата обращения: 13 ноября 2018. Архивировано из оригинала 21 июля 2013 года.
- ↑ Диабет : информационный бюллетень : [арх. 23 апреля 2018]. — ВОЗ.
- ↑ Строков, К. 11 самых популярных мифов о сахарном диабете : [арх. 1 января 2022] // Тинькофф-журнал. — 2021. — 28 декабря.
- ↑ ВОЗ.
- ↑ Дедов, И. Сахарный диабет : Диагностика. Лечение. Профилактика. / И. Дедов, М. Шестакова. — Медицинское информационное агентство, 2011. — С. 9. — 808 с. — ISBN 978-5-9986-0061-6.
- ↑ 1 2 DeFronzo, R. A. From the Triumvirate to the Ominous Octet: A New Paradigm for the Treatment of Type 2 Diabetes Mellitus : Banting Lecture : [англ.] // Diabetes. — 2009. — Vol. 58, no. 4. — P. 773–795. — doi:10.2337/db09-9028. — PMID 19336687. — PMC 2661582.
- ↑ Schwartz, S. S. The Time Is Right for a New Classification System for Diabetes: Rationale and Implications of the β-Cell–Centric Classification Schema : [англ.] / S. S. Schwartz, S. Epstein, B. E. Corkey … [et al.] // Diabetes Care : журн. — 2016. — Vol. 39, no. 2. — P. 179–186. — doi:10.2337/dc15-1585. — PMID 26798148. — PMC 5317235.
- ↑ Формы и типы сахарного диабета. Дата обращения: 11 марта 2017. Архивировано 12 марта 2017 года.
- ↑ Последствия сахарного диабета. Дата обращения: 11 марта 2017. Архивировано 12 марта 2017 года.
- ↑ Body Mass Index and Incident Type 1 and Type 2 Diabetes in Children and Young Adults: A Retrospective Cohort Study. Дата обращения: 28 апреля 2017. Архивировано 4 июня 2017 года.
- ↑ Gluten may lower risk of Type 2 diabetes Архивная копия от 15 апреля 2017 на Wayback Machine American Heart Association
- ↑ Abstract 11: Associations of Gluten Intake With Type 2 Diabetes Risk and Weight Gain in Three Large Prospective Cohort Studies of US Men and Women. Дата обращения: 14 апреля 2017. Архивировано 15 апреля 2017 года.
- ↑ Гегерь Э. В. Заболеваемость сахарным диабетом в районах Брянской области с различной степенью радиоактивной загрязненности (рус.) // ЗНиСО. — 2012. — Февраль (№ 22). — С. 8—11.
- ↑ Домбровская Н. С. Роль ионизирующего излучения в возникновении и развитии сахарного диабета типа 2 // Врачебное дело. — 2017. — № 1—2. — С. 44—50. (недоступная ссылка)
- ↑ 1 2 3 Ткачук, В. А. Молекулярные механизмы развития резистентности к инсулину / В. А. Ткачук, А. В. Воротников // Сахарный диабет : журн. — 2014. — Т. 17, № 2. — С. 29–40. — doi:10.14341/DM2014229-40.
- ↑ Алмазов В. А. Клиническая патофизиология. Учебное пособие. — М.: ВУНМЦ, 1999.
- ↑ А. С. Аметов. Сахарный диабет 2 типа. Проблемы и решения. Учебное пособие. — ГЭОТАР-Медиа, 2016. — Т. 5. — С. 20—21. — 288 с. — ISBN 978-5-9704-3401-7.
- ↑ Симптомы диабета. Ранние симптомы сахарного диабета у взрослых. Дата обращения: 11 марта 2017. Архивировано 12 марта 2017 года.
- ↑ Балаболкин М. И. Сахарный диабет. — М.: Медицина, 1994.
- ↑ Amelia D. Dahlén, Giovanna Dashi, Ivan Maslov, Misty M. Attwood, Jörgen Jonsson, Vladimir Trukhan, Helgi B. Schiöth. Trends in Antidiabetic Drug Discovery: FDA Approved Drugs, New Drugs in Clinical Trials and Global Sales // Frontiers in Pharmacology. — 2022-01-19. — Т. 12. — ISSN 1663-9812. — doi:10.3389/fphar.2021.807548. Архивировано 11 июня 2023 года.
- ↑ Таблетированные препараты в лечении сахарного диабета II типа. ЧУЗ «ЦКБ «РЖД-Медицина» (5 марта 2018). Дата обращения: 4 июля 2023. Архивировано 4 июля 2023 года.
- ↑ Рубрикатор КР. cr.minzdrav.gov.ru. Дата обращения: 1 октября 2024.
- ↑ Сравнительная оценка клинико-экономической эффективности ингибиторов дипептилпетидазы-4 в терапии сахарного диабета 2-го типа. Дата обращения: 22 июня 2018. Архивировано 22 июня 2018 года.
- ↑ Chow, E., Wang, K., Lim, C. K., Tsoi, S. T., Fan, B., Poon, E., … & Chan, J. C. (2022). Dorzagliatin, a Dual-Acting Glucokinase Activator, Increases Insulin Secretion and Glucose Sensitivity in Glucokinase-Maturity-Onset Diabetes of the Young (GCK-MODY) and Recent-Onset Type 2 Diabetes Архивная копия от 13 ноября 2022 на Wayback Machine. Diabetes. doi:10.2337/db22-0708
- ↑ Дулаглутид — инновационный препарат для лечения сахарного диабета типа 2 с введением 1 раз в неделю Архивная копия от 15 января 2020 на Wayback Machine. Consilium Medicum. 2018; 20 (4): 8—11.
- ↑ Новый неинсулинзависимый подход к терапии сахарного диабета 2 типа. Дапаглифлозин: результаты клинических исследований Архивная копия от 15 января 2020 на Wayback Machine. / А. М. Мкртумян, Л. В. Егшатян, UMedP
- ↑ Evert A. B., Boucher J. L., Cypress M., Dunbar S. A., Franz M. J., Mayer-Davis E. J., Neumiller J. J., Nwankwo R., Verdi C. L., Urbanski P., Yancy Jr. W. S. Nutrition therapy recommendations for the management of adults with diabetes. (англ.) // Diabetes Care. — 2014. — January (vol. 37 Suppl 1). — P. 120—143. — doi:10.2337/dc14-S120. — PMID 24357208.
- ↑ Janine Hartweg, Rafael Perera, Victor M Montori, Sean F Dinneen, Andrew HAWN Neil, Andrew J Farmer. Omega‐3 polyunsaturated fatty acids (PUFA) for type 2 diabetes mellitus // The Cochrane Database of Systematic Reviews. — 2008-01-23. — Т. 2008, вып. 1. — С. CD003205. — ISSN 1469-493X. — doi:10.1002/14651858.CD003205.pub2.
Литература
- Ягудина Р. И., Куликов А. Ю., Аринина Е. Е. Фармакоэкономика сахарного диабета второго типа. — М.: «Медицинское информационное агентство», 2011. — 352 с.
- Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus : [англ.] / The Expert Committee on the Diagnosis and Classification of Diabetes Mellitus // Diabetes Care. — 2003. — Vol. 26, no. Suppl. 1. — P. S5-S20. — doi:10.2337/diacare.26.2007.S5.














