Эмболизация
Эта статья посвящена методу лечения. О патологическом состоянии см. Эмболия.

Эмболиза́ция (эмболотерапия[1]) — малоинвазивная рентгенохирургическая[англ.] эндоваскулярная процедура. Состоит в избирательной окклюзии (закупорке) кровеносных сосудов специально введёнными эмболами. Выполняется интервенционным радиологом (рентгенохирургом).
Применение в медицине
Эмболизация может проводиться перед радикальным хирургическим вмешательством, в частности, для профилактики послеоперационных кровотечений[2], рецидивов опухолей[3][1] или для стимуляции компенсаторного роста тканей[* 1]. Кроме того, она применяется для лечения широкого спектра патологий разных органов.
Кровотечения
Лечение проводится с целью окклюзии:
- желудочно-кишечного кровотечения;
- носового кровотечения[1];
- кровотечения в раннем послеродовом периоде[5];
- кровотечения, вызванного неудачным хирургическим вмешательством[6] или травмой[1].
Сосудистые аномалии
Новообразования
Лечение применяется для замедления или остановки кровоснабжения опухоли, что приводит к уменьшению её размеров. Эмболизация используется при:
- злокачественных поражениях печени; наиболее частый диагноз — гепатоцеллюлярная карцинома[* 2][* 3];
- поражении почек;
- фибромиоме матки.
О процедуре
Эмболизация — это малоинвазивная внутрисосудистая процедура, альтернативная традиционному хирургическому вмешательству[* 4]. Лечение направлено на предотвращение кровоснабжения определенных органов, тканей, структур организма, что помогает уменьшить размеры опухоли или блокировать аневризму.
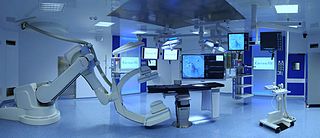
Эмболизация выполняется эндоваскулярно, с использованием установки для рентгенохирургических (интервенционных) процедур. В большинстве случаев она проводится с минимальным обезболиванием либо без него, хотя это зависит от органа, который подвергается лечению. Такие процедуры как эмболизация аневризмы сосудов головного мозга или воротной вены обычно проходят под общей анестезией.
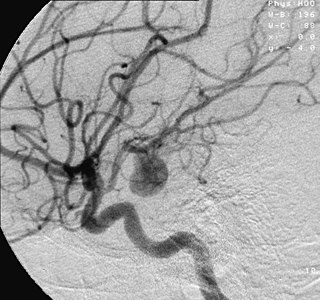
Доступ к эмболизируемому сосуду производится с помощью катетера[7] и направителя. Иногда он затруднителен и требует больших временных затрат — всё зависит от того, какой именно орган подвергается лечению. Если точная локализация артерии или вены, снабжающей патологическое образование, неизвестна, применяется цифровая субтракционная ангиография (DSA). Полученные изображения используются радиологом для получения доступа к нужному сосуду путём выбора подходящего катетера и проволочного направителя, в зависимости от очертаний анатомических структур, окружающих этот сосуд.
После осуществления доступа к сосуду начинается собственно лечение. Обычно для этого используются искусственные эмболы следующих типов:
- спирали[1];
- частицы;
- желатиновая губка («гель-пена»);
- цилиндры;
- баллоны.
Эмболы вводятся в сосуд, после чего выполняется ещё одна серия ангиографических снимков, чтобы проконтролировать, насколько успешным был этот этап лечения.
Материалы и изделия для эмболизации
Жидкие эмболизирующие материалы, используемые для лечения АВМ, могут свободно проникать через сложные сосудистые разветвления, что очень удобно для хирурга: отпадает необходимость установки катетера в каждый отдельно взятый сосуд. Примеры таких жидкостей — липиодол, ONYX.
- N-бутил-2-цианоакрилат (NBCA) — быстродействующее жидкое вещество, очень похожее на клей, продаваемый под торговой маркой «SuperGlue», которое полимеризуется сразу же после контакта с ионами. Кроме того, оно вступает в экзотермическую реакцию, разрушающую сосудистую стенку. Вследствие того, что процесс полимеризации протекает очень быстро, использование этого эмболизирующего материала доступно только опытному хирургу[1]. В течение процедуры хирург должен обязательно промывать катетер до и после введения NBCA 50 % раствором декстрозы[1], иначе эмболизирующий агент может полимеризоваться внутри катетера. После введения вещества следует быстро извлечь катетер, иначе он приклеится к сосуду. Для уменьшения скорости полимеризации к цианоакрилату могут добавляться масла[1].
- Липиодол (этиодол) — очень вязкий материал, исходными компонентами которого являются масло семян опийного мака, а также иод. Липиодол обычно используется для химиоэмболизации, главным образом при злокачественных гепатомах, поскольку такие опухоли поглощают иод. Так как период полувыведения липиодола составляет пять дней, эмболизация сосудов является временной.
Склерозирующие материалы уплотняют эндотелиальную выстилку сосудов. Они проявляют своё эмболизирующее воздействие гораздо медленнее, чем жидкие эмболизирующие материалы. Tаким образом, они не могут применяться для сосудов с интенсивным кровотоком и крупных.
- Этанол применяется для постоянной эмболизации и очень подходит для лечения АВМ[1]. Алкоголь денатурирует белки эндотелия и активирует систему свёртывания крови для образования кровяного сгустка не сразу — должен пройти определённый промежуток времени[* 5]. Поэтому некоторые хирурги применяют эмболизацию съёмными баллонами, останавливающими кровоток на то время, пока не начнёт действовать этанол. В больших количествах этиловый спирт проявляет системную токсичность для организма и может вызвать компартмент-синдром[1]. Помимо прочего, инъекции этого вещества весьма болезненны.
- Этаноламина олеат — этот материал для постоянной эмболизации применяется для склерозирования варикозных вен пищевода. Содержит 2 % бензилового спирта, поэтому его применение менее болезненно, сравнительно с этанолом. Однако в больших дозах может приводить к гемолизу и почечной недостаточности.
- Сотрадекол используется для лечения неглубоких варикозно расширенных вен на ногах. Этот материал используется уже на протяжении длительного времени, и его лечебное воздействие доказано. Однако у 30 % пациентов он вызывает гиперпигментацию. Его применение менее болезненно, сравнительно с этанолом[1].
Эмболизирующие микрочастицы используются лишь для мелких артерий и прекапиллярных артериол. Кроме того, они пригодны для лечения глубоко расположенных артериовенозных мальформаций (АВМ). Недостатком применения мелких частичек является сложность их введения в нужный сосуд. Все эти частицы проницаемы для излучения, поэтому их трудно обнаружить на рентгеновских снимках в том случае, если перед введением в сосуд они не были пропитаны рентгеноконтрастным веществом.
- Эмболизирующая желатиновая губка («гель-пена») вызывает временную — в течение пяти недель — окклюзию сосудов. Действует путём впитывания жидкости и закупорки сосуда. Состоит из нерастворимого в воде желатина, поэтому кусочки губки могут передвигаться на заметное расстояние, закупоривая капилляры. Воспрепятствовать этому и сосредоточить эмболизирующую губку в определённом месте можно путём формирования «сэндвича с желатиновой губкой»: на участок, где требуется окклюзия, помещается спираль, после чего через катетер вводятся кусочки губки, оседающие внутри витков.
- Поливиниловый спирт (PVA) — материал для перманентной эмболизации. Это мельчайшие шарики размером 50-1200 мкм. Введение частичек поливинилового спирта не всегда приводит к механической окклюзии сосудов, а иногда может вызывать реакцию воспаления. К сожалению, вследствие того, что форма частичек PVA не является идеально шарообразной, они имеют тенденцию к агрегированию, что может приводить к весьма нежелательным последствиям, отрицательно сказываясь на результатах процедуры[1]. Во-первых, это может быть окклюзия более крупных проксимальных сосудов, во-вторых — так называемая «псевдоэмболизация» целевого сосуда, когда спустя несколько дней сомкнутые группы частичек PVA распадаются, делая окклюзию сосуда недостаточной.
- Акрилово-желатиновые микросферы (акриловые микросферы с желатиновым покрытием) — в настоящее время это лучшие изделия для перманентной эмболизации мелкими частицами. Они похожи на частички PVA, но их форма идеально сферическая, и потому они не слипаются вместе. Такие микросферы хрупкие, и при использовании в узких катетерах на них могут образоваться трещины.
Приспособления для механической окклюзии подходят для любых сосудов. Кроме того, их преимуществом является возможность точного размещения: при установке они помещаются непосредственно в том месте сосуда, где заканчивается катетер.
- Эмболизирующие спирали могут использоваться при артериовенозных мальформациях, аневризмах, травматических повреждениях. Они очень хорошо подходят для сосудов с интенсивным кровотоком, поскольку вызывают немедленное тромбообразование. Изготавливаются из платины[1] или нержавеющей стали. Сама по себе спираль не способна вызывать механическую окклюзию, но её установка приводит к тромбообразованию, чему в немалой степени способствуют волокна полиэтилентерефталата («дакрона»), которыми обвит металл спирали[1]. Изготовленная из металла спираль хорошо просматривается на рентгеновских снимках, хотя очень крупные спирали могут затруднять их чтение. Изогнутость катетера может способствовать деформации спирали. Кроме того, существует вероятность (хотя и небольшая) смещения спирали от первоначального положения.
- Съёмные баллоны применяются при лечении АВМ и аневризмы. Такой баллон легко помещается в нужный сосуд, затем наполняется физраствором через односторонний клапан. Ток крови в сосуде прекращается, и эндотелий разрастается вокруг баллона до тех пор, пока перекрытый сосуд не зарастёт соединительной тканью. К сожалению, в ряде случаев давление в баллоне может превысить давление крови, и потому он может лопнуть и выйти из строя. Если, напротив, давление в баллоне ниже, чем кровяное давление, он может сжаться и переместиться в другое место.
Преимущества технологии
- это малоинвазивная процедура;
- не требуется наложение швов[8];
- не оставляет рубцов;
- малый риск инфицирования[* 6];
- общая анестезия используется очень редко или не применяется;
- быстрое время восстановления пациентов;
- высокая эффективность по сравнению с другими процедурами;
- сохраняет целостность анатомических структур и фертильность.
Недостатки метода
- успешность процедуры зависит от квалификации и опыта хирурга;
- существует вероятность попадания эмболов в здоровые ткани;
- подходит не каждому;
- вероятны рецидивы.
См. также
- Аневризма сосудов головного мозга
- Рентгенохирургия[англ.] (интервенционная радиология)
- Радиология
- Радиотерапия
- Радиохирургия
- Химиоэмболизация
- Эндоваскулярная хирургия
- Эмбол
Примечания
Комментарии
- ↑ Например, эмболизация воротной вены (портальная венозная эмболизация) перед операцией резекции печени[4].
- ↑ Синонимы: гепатоцеллюлярный рак, злокачественная гепатома, печёночно-клеточный рак.
- ↑ Основные методы лечения — эмболизация мелкими частичками (TAE) и трансартериальная химиоэмболизация (TACE).
- ↑ В частности, радикальной хирургической операции при онкологических заболеваниях[3].
- ↑ От нескольких минут до нескольких дней[1].
- ↑ Предполагается, что вероятность инфицирования не превышает 1:1000[8].
Источники
Литература
- Вишневский В. А., Назаренко Н. А., Коков Л. С., Гаврилин А. В., Кармазановский Г. Г., Буриев И. М. Портальная венозная эмболизация в лечении злокачественных опухолей печени // Вестник морской медицины. — 2001. — № 2 (14).
- Фёдоров В. Д., Вишневский В. А., Коков Л. С., Голощапов Р. С., Назаренко Н. А., Кармазановский Г. Г. Регионарная артериальная и венозная эмболизация в комплексном лечении опухолей печени // Сибирское медицинское обозрение. — 2003. — № 1. — С. 6—15.
- Chauleur C., Fanget C., Tourne G., Levy R., Larchez C., Seffert P. . Serious primary post-partum hemorrhage, arterial embolization and future fertility: a retrospective study of 46 cases. — Human Reproduction, 2008, 23 (7). — P. 1553—1559. — doi:10.1093/humrep/den122.. — PMID 18460450.
- Whittingham-Jones P., Baloch I., Miles J., Ferris B. . Persistent haemarthrosis following total knee arthroplasty caused by unrecognised arterial injury. — Grand Rounds, 2010, 10. — P. 51—54. — doi:10.1102/1470-5206.2010.0010. Архивная копия от 24 октября 2010 на Wayback Machine.
Ссылки
- Сайт для пациенток, страдающих фибромой, которые сравнивают традиционное хирургическое лечение и эндоваскулярные процедуры при этой патологии (англ.)
- Лечение аневризмы сосудов головного мозга: эндоваскулярная эмболизация (англ.). Дата обращения: 9 июня 2015.
- Эмболизация при артериовенозных мальформациях (АВМ) (англ.) (15 августа 2005). Дата обращения: 8 июня 2015. Архивировано 7 февраля 2012 года.
- Embolization of Brain Aneurysms and Arteriovenous Malformations/Fistulas (англ.). radiologyinfo.org (2014). Дата обращения: 12 мая 2015.
- Uterine Artery Embolisation (UAE) (англ.). femisa.org.uk. Дата обращения: 8 июня 2015.
- Konez O., Kyung J. Ch. et al. Vascular Lesion Embolization Imaging (англ.). medscape.com (16 сентября 2013). Дата обращения: 8 июня 2015.